Новые методы лечения сердца: реально ли вылечить его полностью
- Новые методы лечения сердца: реально ли вылечить его полностью
- Связанные вопросы и ответы
- Какие заболевания сердца могут быть вылечены
- Какой роль играют образ жизни и питание в процессе лечения сердца
- Какие инновационные методы лечения сердечных заболеваний существуют на сегодняшний день
- Возможно ли полное излечение сердца или лечение направлено на сдерживание состояния
- Какие факторы могут помешать вылечить сердце
- Существуют ли случаи полного выздоровления после серьезных сердечных приступов
- Как важна физическая активность для здоровья сердца и его лечения
- Можно ли вылечить сердце только медикаментозным путем или требуется комплексное воздействие
Новые методы лечения сердца: реально ли вылечить его полностью
— Что это за проблема?
— Ишемическая болезнь сердца (ИБС) — заболевание, которое характеризуется недостаточным кровоснабжением мышцы сердца (миокарда) чаще всего из-за поражения коронарных артерий (сосудов, что питают сердце и доставляют к нему насыщенную кислородом кровь). Образно говоря, «мотор» недополучает «топлива», ему не хватает кислорода и питательных веществ. ИБС — это одна из самых распространенных проблем с сердцем в мире, которая способна настигнуть каждого.
Течение болезни может принимать стабильные (например, стенокардия напряжения) и нестабильные опасные формы (острые коронарные синдромы — нестабильную стенокардию, инфаркт миокарда, внезапную сердечную смерть).
— Во всем виноват холестерин?
— Заболевание обусловлено влиянием большого количества факторов, но, действительно, холестерин играет непоследнюю роль.
Холестерин — это жировые субстанции. И если вместе с другими компонентами (клетки крови, кальций, фибрин, коллаген и т.д.) они откладываются во внутренней стенке артерий, образуется атеросклеротическая бляшка , просвет сосуда сужается и развивается ишемия, то есть затрудняется свободная доставка крови к тканям и органам, возникает препятствие.
Бляшки могут быть стабильными (плоскими, неопасными, богатыми коллагеном, с толстой капсулой) и нестабильными — с тонкой капсулой, склонной к разрыву и образованию тромба на поверхности, что может приводить к развитию инфаркта и инсульта. Даже стабильная атеросклеротическая бляшка несет опасность и становится причиной ишемической болезни сердца, если она увеличивается, значительно перекрывает просвет сосуда. Это приводит к возникновению боли в груди и одышке при физических нагрузках.
Связанные вопросы и ответы:
1. Новые методы лечения сердца: насколько эффективны они
Новые методы лечения сердца, такие как трансплантация сердца, артериальное шунтирование и имплантация кардиостимуляторов, обладают высокой эффективностью. Они позволяют значительно улучшить качество жизни пациентов и продлить их жизнь. Однако эффективность методов лечения может различаться в зависимости от степени заболевания сердца и индивидуальных особенностей пациента.
2. Новые методы лечения сердца: могут ли они вылечить сердце полностью
Новые методы лечения сердца могут значительно улучшить состояние сердечной мышцы и устранить некоторые серьезные заболевания, но полное излечение сердца пока не всегда возможно. Например, при хронической сердечной недостаточности часто требуется постоянное медикаментозное лечение. Однако современные методы могут значительно улучшить качество жизни пациентов.
3. Новые методы лечения сердца: какие преимущества они имеют перед традиционными методами
Новые методы лечения сердца, такие как миниинвазивные операции и использование новейших медицинских технологий, имеют ряд преимуществ перед традиционными методами. Они обеспечивают более быстрое восстановление после операции, снижают риск осложнений и позволяют достичь более точного результата. Кроме того, некоторые новые методы позволяют проводить лечение без необходимости открытой хирургии.
4. Новые методы лечения сердца: каким пациентам они могут быть рекомендованы
Новые методы лечения сердца обычно рекомендуются пациентам с серьезными заболеваниями сердца, такими как ишемическая болезнь сердца, аритмии, пороки сердца и другие. Они могут быть особенно полезны тем пациентам, у которых традиционные методы лечения были неэффективны или имеют высокий риск осложнений. Каждый случай требует индивидуального подхода и консультации специалиста.
5. Новые методы лечения сердца: какие вызывают наибольший интерес среди медицинских специалистов
Среди медицинских специалистов особый интерес вызывают методы лечения сердца с использованием инновационных технологий, такие как технологии телемедицины, генной терапии или стволовых клеток. Такие методы открывают новые перспективы для лечения сердечно-сосудистых заболеваний и могут стать основой будущего медицинского развития. Однако необходимо проводить дополнительные исследования для подтверждения их безопасности и эффективности.
6. Новые методы лечения сердца: каковы перспективы использования таких методов в будущем
Перспективы использования новых методов лечения сердца в будущем крайне обнадеживают. Благодаря быстрому развитию медицинской науки и технологий, появляются все новые способы борьбы с сердечно-сосудистыми заболеваниями. Возможность полного излечения сердца становится все более реальной, а качество жизни пациентов улучшается. Главное внимание следует уделить совершенствованию и распространению этих методов, чтобы помочь как можно большему числу людей.
Какие заболевания сердца могут быть вылечены
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какой роль играют образ жизни и питание в процессе лечения сердца
Ранее в нашей стране для лечебного питания больных использовалась система номерных диет по Певзнеру. В настоящее время в соответствии с требованиями российского законодательства, Приказа Минздрава России от 05.08.2003 № 330 «О мерах по совершенствованию лечебного питания в лечебно-профилактических учреждениях Российской Федерации» (ред. от 21.06.2013), все диеты номерной системы объединены в систему вариантов стандартных диет.
Согласно требованиям приказа № 330 для лечения в медицинских организациях больных с заболеваниями сердечно-сосудистой системы с нерезким нарушением кровообращения, гипертонической болезнью, ишемической болезнью сердца, атеросклерозом венечных артерий сердца, мозговых, периферических сосудов назначается основной вариант стандартной диеты (ОВД) (ранее — диета № 10). Пациентам с сердечно-сосудистыми заболеваниями при наличии избыточного веса положен вариант диеты с пониженной калорийностью (НКД) (ранее — диета № 10с). Такие заболевания, как ревматизм с малой степенью активности процесса при затяжном течении болезни без нарушения кровообращения, ревматизм в стадии затухающего обострения, являются показаниями к назначению варианта диеты с повышенным количеством белка (ВБД) (ранее — диета № 10б).
Диетотерапия при сердечно-сосудистых заболеваниях строго дифференцирована, поэтому наряду с вариантами стандартных диет в медицинских организациях используются специализированные диеты (бессолевая диета и др.), специальные рационы (диета калиевая, магниевая, зондовая, диеты при инфаркте миокарда), разгрузочные диеты (рисово-компотная, фруктово-овощные, ягодные и др.). Из состава этих диет могут быть исключены те или иные продукты питания, в зависимости от заболевания и состояния пациента.
Применяемые ранее диеты по Певзнеру в данном случае служат рекомендациями по исключению ряда традиционных продуктов питания, применению тех или иных методов кулинарной обработки продуктов питания и приготовлению диетических блюд при составлении специализированных диет и специальных рационов, которые разрабатываются на основании шести стандартных наборов продуктов питания, утвержденных Приказом Минздрава РФ от 21.06.2013 № 395н «Об утверждении норм лечебного питания», и рассматриваются на Совете по лечебному питанию конкретного медицинского учреждения. Применение специализированной диеты, специального рациона возможно только после утверждения руководителем медорганизации. В эти диеты должны быть включены специализированные продукты питания смеси белковые композитные сухие (СБКС) и витаминно-минеральные комплексы (ВМК), введенные приказом № 395н в нормы лечебного питания. Нормы лечебного питания являются обязательными для исполнения всеми медицинскими организациями РФ. Недопустимо исключать эти продукты из рациона питания больных.
Какие инновационные методы лечения сердечных заболеваний существуют на сегодняшний день
Существуют некоторые сердечно-сосудистые заболевания при которых эффективно хирургическое лечение. Это врождённые пороки сердца, критический аортальный стеноз, констриктивный перикардит, стенокардия, неподдающаяся медикаментозному лечению. Хирургическое лечение показано на определенном этапе и стадии заболевания. Поэтому так важно не откладывать все в дальний ящик, а обращаться за помощью своевременно.
Среди хирургических методов лечения мы применяем следующие :
- Электрическая стимуляция сердца ( электрокардиостимуляция)
- Электрическая кардиоверсия ( электроимпульсная терапия).
- Коронарография. Данный метод это метод диагностики и лечения ( если в этом есть необходимость, при наличии выявленных критических сужений коронарных артерий сердца. На сегодняшний момент коронарография это «золотой стандарт обследования» пациентов с прогрессирующей стенокардией, инфарктом миокарда. Данный метод инвазивный и поэтому используется строго по показаниям. Благодаря коронароанрграфии с последующей баллонной ангиопластикой и стентированием удаётся в кратчайшие сроки восстановить кровоток и спасти сердечную мышцу от гибели. А бывает , что удаётся уменьшить зону повреждения опять же скорейшими сроками устранения причины. Данное вмешательство выполняется через минимальный прокол ( чаще всего это бедренный и или плечевой доступ).
Из всего вышесказанного можно сделать вывод, что на сегодняшний день способов лечения заболеваний сердечно-сосудистой системы достаточно большое, однако , эффективность лечения , выбор тактики лечения определяется степенью прогрессирования данного заболевания. Своевременно начатое лечение займёт меньше времени и сил у врача и пациента.
Возможно ли полное излечение сердца или лечение направлено на сдерживание состояния
К ардиальные патологии находятся на первых местах в условных рейтингах летальности болезнетворных процессов, чуть обгоняя рак или уступая ему (в зависимости от страны и конкретного региона).
Многие состояния не проявляют себя выраженными симптомами, что усложняет раннюю диагностику и не дает человеку вовремя сориентироваться в ситуации.
Перечень проявлений кардиального характера широк. Так, одно из распространенных — это замирание сердца. Подобным образом больные описывают нарушение ритмичных сокращений. Причины тому разные.
Возможно развитие экстрасистолии, фибрилляции, пароксизма, коронарной недостаточности, аортальных, митральных проблем и прочих. Вариантов масса, тем более, что проявление весьма универсально, если можно так сказать.
Выявление основной причины лежит на плечах кардиологов. Исследования ЭКГ и ЭХО являются профильными.
Лечение проводится в стационарных условиях на первом этапе, если процесс потенциально фатален или на амбулаторных началах. Прогнозы вариативны и зависят от первоисточника проблемы.
Причины замирания сердца
Факторы становления почти всегда патологические. Насколько опасные — трудно судить, не видя пациента и не зная истории болезни.
Даже врач не скажет подобного с ходу, требуется диагностика. Факторы в 90% случаев кардиальные, то есть, сопряжены с нарушением работе самого мышечного органа.
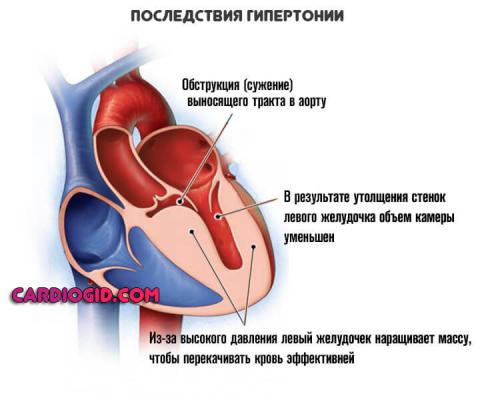
Повышенное давление
Длительно текущая артериальная гипертензия или симптоматическое проявление того же рода.
Суть процесса заключается в стабильном росте давления, отсюда органические изменения в кардиальных структурах. Чем дальше, тем сложнее.
На—показатели тонометра не восстанавливаются самостоятельно. Болезнь прогрессирует быстрыми темпами, что чревато развитием осложнений в любой момент времени.
Среди опасных — инсульт геморрагического плана или инфаркт, реже кардиогенный шок как итог переизбытка активности со стороны сердца. Ощущение замирания — результат аритмии, которая возникает на фоне анатомических дефектов органа. как классический вариант.
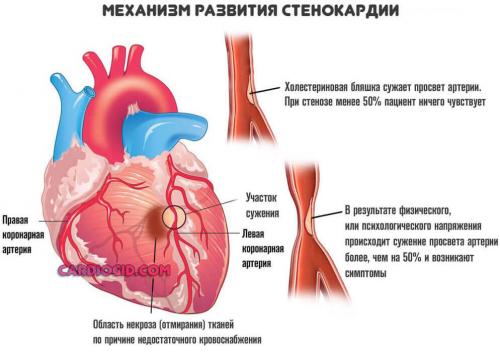
Коронарная недостаточность
Существует в двух клинических формах.
- Стенокардия. Провоцирует сильные боли в груди, нарушение тона и ритма. Субъективно это ощущается как замирания сердца. Действительно же возможно как замедление работы, так и ускорение. Часто одно и другое чередуется в короткий временной промежуток. Подробнее о стенокардии читайте в этой статье .
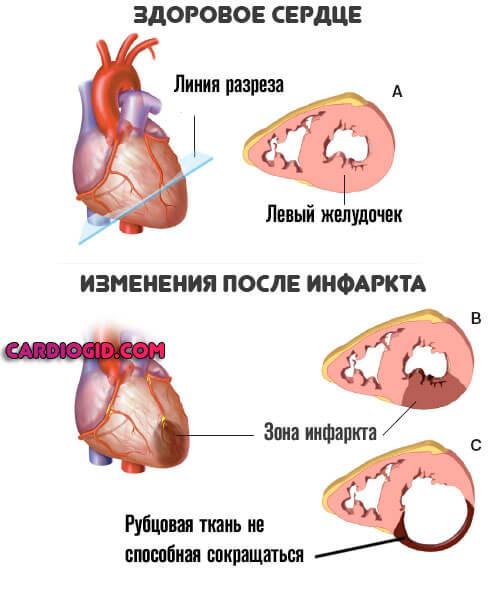
- Инфаркт или острое нарушение питания миокарда. В результате здоровые миоциты отмирают, замещаются грубой рубцовой тканью. Она не сокращается, эластичностью не обладает и призвана нарастить массу.
Чем больше площадь, тем существеннее вероятность аритмии. За счет ускорения деятельности орган старается адаптироваться к новым условиям. Это путь в никуда.
Подробнее о симптомах прединфаркта читайте.
Патологии митрального клапана
Стеноз или же. Первая ситуация сопряжена с уменьшением просвета естественного анатомического окна между предсердиями и желудочками. Возможно полное заращение с течением времени.
Это абсолютно летальное состояние, поскольку кровь в большой круг не выбрасывается, отсюда гипоксия, стремительные органические отклонения и смерть.
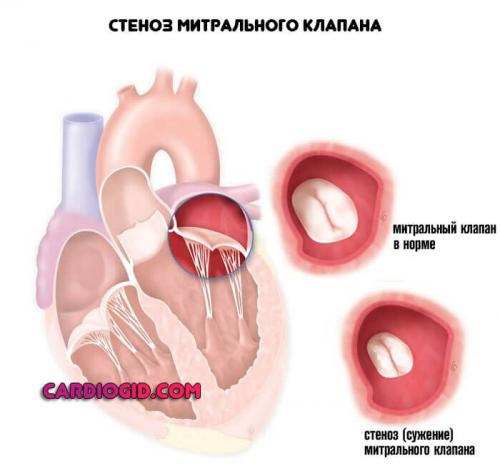
Пролапс же сопровождается западением стенок клапанов внутрь кардиальных структур.
Это состояние в большей мере определяется возвращением крови обратно, объем функционально задействованной жидкой соединительной ткани снижается до критических отметок. Это явление называется регургитацией.
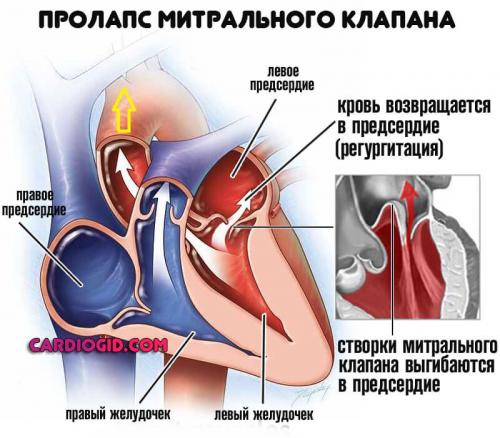
Оба случая лечатся хирургическими методами. Восстановление возможно только на ранних стадиях.
Факторы становления самих пороков сердца — воспаления, аутоиммунные процессы, аномалии внутриутробного развития, отравления и интоксикации.
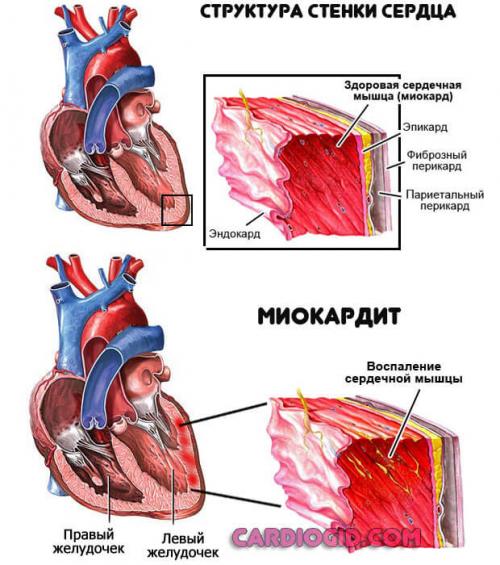
Инфекционные поражения сердца
Встречаются как осложнения болезней верхних (например ангина), реже нижних дыхательных путей или запущенного кариеса, либо гингивита. Лечение незамедлительное.
Тахикардия с замираниями, изменением интервалов между каждым последующим ударом, встречается с первых же дней болезни.
Восстановление возможно, но при неэффективной терапии или недостаточной квалификации врачей встречаются осложнения в виде нестабильной аритмии опасного типа, разрушения предсердий с последующей необходимостью протезирования. Это сложная операция.
Возможно ли полное излечение сердца или лечение направлено на сдерживание состояния?
Кардиальные патологии занимают первые места в рейтингах летальности болезнетворных процессов, опережая рак или уступая ему (в зависимости от страны и региона).
Многие состояния не проявляют себя выраженными симптомами, что усложняет раннюю диагностику и не дает человеку вовремя сориентироваться в ситуации.
Перечень проявлений кардиального характера широк:
- Замирание сердца
- Нарушение ритмичных сокращений
- Экстрасистолия
- Фибрилляция
- Пароксизм
- Коронарная недостаточность
- Аортальные и митральные проблемы
Выявление основной причины лежит на плечах кардиологов. Исследования ЭКГ и ЭХО являются профильными.
Лечение проводится в стационарных условиях на первом этапе, если процесс потенциально фатален, или на амбулаторных началах. Прогнозы вариативны и зависят от первоисточника проблемы.
Факторы становления почти всегда патологические. Насколько опасные — трудно судить, не видя пациента и не зная истории болезни.
Даже врач не скажет подобного с ходу, требуется диагностика. Факторы в 90% случаев кардиальные, то есть, сопряжены с нарушением работы самого мышечного органа.
Длительно текущая артериальная гипертензия или симптоматическое проявление того же рода. Суть процесса заключается в стабильном росте давления, отсюда органические изменения в кардиальных структурах. Чем дальше, тем сложнее.
Какие факторы могут помешать вылечить сердце
Стенокардия — это клинический синдром, сопровождающийся чувством дискомфорта или сжимающей, давящей болью в грудной клетке, которая может иррадиировать (отдавать) в левую руку, шею, нижнюю челюсть и эпигастральную область.
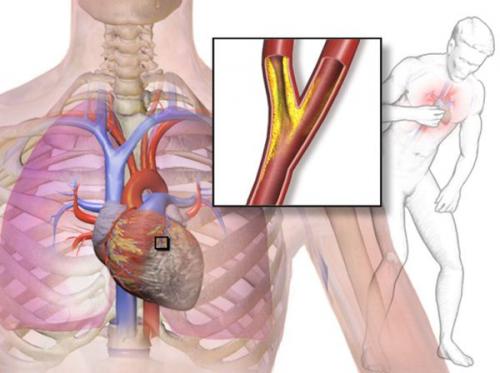 Причина стенокардии: нарушение поступления кислорода в сердечную мышцу
Причина стенокардии: нарушение поступления кислорода в сердечную мышцу
Данный синдром относится к ишемической болезни сердца и возникает из-за нарушения баланса потребности кислорода и его поступления в сердечную мышцу — миокард.
Существуют три основные причины стенокардии:
- атеросклероз коронарных артерий;
- спазм сосудов;
- тромбоз, т. е. закупорка сосуда тромбом (эмболом), поступившим из других областей организма или возникшего в результате разрыва атеросклеротической бляшки.
В 95% случаях стенокардия возникает из-за атеросклеротической бляшки, которая образуется в стенке сосуда и сужает его просвет. Данный процесс происходит обычно генерализованно, то есть во всех сосудах нашего организма. Поэтому обнаружение бляшки в одной области не исключает образование таких же бляшек в сосудах, питающих сердце (коронарных артериях). В конечном итоге образовавшаяся бляшка может разорваться, и на этом месте тут же возникает тромб.
В менее 5% случаев стенокардия возникает по причине других нарушений:
- спазм сосудов;
- врождённая аномалия отхождения коронарных артерий;
- болезнь Марфана ;
- синдром Элерса — Данлоса ("гиперэластичность кожи") с расслоением корня аорты;
- болезнь Кавасаки;
- бактериальный эндокардит;
- передозировка сосудосуживающих средств и некоторых наркотиков;
- коронарные васкулиты.
Для того чтобы понять, почему одни болеют стенокардией, а другие нет, необходимо знать, какие факторы повышают риск развития атеросклероза.
К контролируемым факторам риска, которые можно избежать, относятся:
- избыточный вес;
- табакокурение;
- низкая физическая активность;
- сахарный диабет;
- артериальная гипертензия ;
- гиперхолестеринемия .
К неконтролируемым факторам риска, на которые невозможно повлиять, врачи относят:
- мужской пол;
- возраст (старше 50 лет);
- семейный анамнез, отягощённый наличием у родственников сердечно-сосудистых заболеваний.
Существуют ли случаи полного выздоровления после серьезных сердечных приступов
Статистические данные – это просто цифры, которые отображают ситуацию в данный момент. Они могут быть изменены, если люди начнут относиться к своему здоровью более ответственно.
Первым делом нужно определить, насколько высок риск развития ИМ у конкретного человека. Для того чтобы оценить положение вещей объективно, нужно учесть следующие факторы:
- пол и возраст человека;
- наследственные особенности;
- наличие сердечных заболеваний;
- лишний вес;
- уровень холестерина в крови;
- курение или злоупотребление алкоголем;
- неправильное питание;
- малоподвижный образ жизни или наоборот – систематическое подвергание организма чрезмерным физическим нагрузкам;
- особенности эмоционального фона, частота возникновения стрессовых ситуаций.
Присутствие этих всех показателей дает возможность предположить развитие ИМ в 90% случаев у мужчин. Что касается женщин, для них этот показатель составит 94%.
При этом, вероятность развития инфаркта миокарда, как показывает статистика, в большей степени зависит от пола, возраста пациента, а также от его наследственности.
Это основные показатели, по которым можно определить степень риска. Курение стоит на следующем месте. Его доля составляет 35% из общего числа причин. Далее – стрессовые ситуации, они забирают 32%.
Если все перечисленные факторы имеются в совокупности, риск развития инфаркта увеличивается в три раза, если не больше.
Говоря о летальном исходе, то вероятность его наступления тоже оценивается с учетом нескольких условий:
- наличие всех или большинства факторов риска;
- вид приступа и своевременность оказания первой помощи;
- соблюдение правил реабилитационного периода.
Последний период очень важен для человека с сердечными недугами. Статистика заболевания инфарктом миокарда показывает, что в первый год после первого приступа, как раз в этот срок и проходит реабилитационный период, наиболее часто случаются рецидивы. На них приходится 40% от общего количества случаев.
Только от правильности подбора реабилитационных процедур, от соблюдения пациентом рекомендаций доктора зависит успешность восстановления, риск повтора ИМ.
Указаны общие данные по странам Европы, которые собраны профессиональными докторами. Что касается статистики инфарктов в России, здесь она особо не отличается. Смертность составляет 40% от общего числа зафиксированных случаев. Показатель можно уменьшить, если своевременно обратиться за медицинской помощью.
Связано это с малым осведомлением об этом приступе, невозможностью сразу и точно определить его. И чтобы статистика инфарктов миокарда в России стала более утешительной, каждый должен знать про особенности их проявления.
Как важна физическая активность для здоровья сердца и его лечения
Для физической реабилитации врачи назначают легкие упражнения уже в самом начале постинфарктного периода. Цель таких занятий – восстановить дыхание и вывести больного из тяжелого состояния.
Необходимо помнить, что лечебная гимнастика при ИБС назначается строго специалистом. Чрезмерная двигательная активность и слишком интенсивные нагрузки могут отрицательно повлиять на состоянии здоровья и привести к рецидиву приступа.
Регулярная двигательная активность полезна всем и каждому. Здоровым людям она помогает предотвратить появление болезней, а тем, кто уже перенес сердечные заболевания – физкультура сокращает время восстановительного периода и препятствует развитию рецидива.
Физическая активность при ИБС помогает:
- держать мышцы в тонусе;
- снизить уровень атерогенных липидов в крови (холестерина, липопротеина низкой плотности и др.), тем самым уменьшить риск появления атеросклероза;
- нормализовать артериальное давление;
- препятствовать образованию тромбов;
- улучшить качество жизни, повысить настроение;
- нормализовать сон;
- предотвратить ожирение и снизить риск развития диабета.
По данным медицинских исследований, люди, которые занимаются лечебной физкультурой после инфаркта, в 7 раз реже страдают рецидивами подобного сердечного приступа и сокращают вероятность наступления смерти в 6 раз. ЛФК при ишемической болезни сердца способна улучшить общее состояние здоровья пациента. Регулярные упражнения улучшают кровоток, минимизируют последствия сердечной недостаточности, укрепляют сердечно-сосудистую систему.
Можно ли вылечить сердце только медикаментозным путем или требуется комплексное воздействие
Экстрасистолия
Клиническое значение экстрасистолии практически целиком определяется характером основного заболевания, степенью органического поражения сердца и функциональным состоянием миокарда. У лиц без признаков поражения миокарда с нормальной сократительной функцией левого желудочка (фракция выброса больше 50%) наличие экстрасистолии не влияет на прогноз и не представляет опасности для жизни. У больных с органическим поражением миокарда, например с постинфарктным кардиосклерозом, экстрасистолия может рассматриваться в качестве дополнительного прогностически неблагоприятного признака. Однако независимое прогностическое значение экстрасистолии не определено. Экстрасистолию (в том числе экстрасистолию «высоких градаций») даже называют «косметической» аритмией, подчеркивая таким образом ее безопасность.
Как было уже отмечено, лечение экстрасистолии с помощью антиаритмических препаратов класса I C значительно увеличивает риск смерти. Поэтому при наличии показаний лечение начинают с назначения β-блокаторов . В дальнейшем оценивают эффективность терапии амиодароном и соталолом. Возможно также применение седативных препаратов. Антиаритмические препараты класса I C используют только при очень частой экстрасистолии, в случае отсутствия эффекта от терапии β-блокаторами, а также амидороном и соталолом (табл. 3)
Тахиаритмии
В зависимости от локализации источника аритмии различают наджелудочковые и желудочковые тахиаритмии. По характеру клинического течения выделяют 2 крайних варианта тахиаритмий (постоянные и пароксизмальные. Промежуточное положение занимают преходящие или рецидивирующие тахиаритмии. Чаще всего наблюдается мерцательная аритмия. Частота выявления мерцательной аритмии резко увеличивается с возрастом больных .
Мерцательная аритмия
Пароксизмальная мерцательная аритмия. В течение первых суток у 50% больных с пароксизмальной мерцательной аритмией отмечается спонтанное восстановление синусового ритма. Однако произойдет ли восстановление синусового ритма в первые часы, остается неизвестным. Поэтому при раннем обращении больного, как правило, предпринимаются попытки восстановления синусового ритма с помощью антиаритмических препаратов. В последние годы алгоритм лечения мерцательной аритмии несколько усложнился. Если от начала приступа прошло более 2 суток, восстановление нормального ритма может быть опасным — повышен риск тромбоэмболии (чаще всего в сосуды мозга с развитием инсульта). При неревматической мерцательной аритмии риск тромбоэмболий составляет от 1 до 5% (в среднем около 2%). Поэтому, если мерцательная аритмия продолжается более 2 суток, надо прекратить попытки восстановления ритма и назначить больному непрямые антикоагулянты (варфарин или фенилин) на 3 недели в дозах, поддерживающих показатель международного нормализованного отношения (МНО) в пределах от 2 до 3 (протромбиновый индекс около 60%). Через 3 недели можно предпринять попытку восстановления синусового ритма с помощью медикаментозной или электрической кардиоверсии. После кардиоверсии больной должен продолжить прием антикоагулянтов еще в течение месяца.