Женские болезни: список наиболее распространенных заболеваний и их симптомы
- Женские болезни: список наиболее распространенных заболеваний и их симптомы
- Связанные вопросы и ответы
- Какие заболевания являются типичными для женщин
- Какие симптомы могут указывать на женские проблемы со здоровьем
- Какие методы профилактики рекомендуются для женских заболеваний
- Какие факторы влияют на возникновение женских болезней
- Какие анализы и обследования помогают выявить женские заболевания на ранних стадиях
- Какие методы лечения применяются для различных женских заболеваний
- Есть ли возможность предотвратить развитие женских болезней путем изменения образа жизни
- Как часто женщинам следует проводить профилактические осмотры у гинеколога
- Чем опасны заболевания женских репродуктивных органов
- Какие современные методики позволяют точнее диагностировать женские болезни
Женские болезни: список наиболее распространенных заболеваний и их симптомы
СПИД является последней стадией заражения вирусом иммунодефицита человека ( ВИЧ ). На начальном этапе заболевание не имеет симптомов и может оставаться скрытым до 10 лет. Только на поздней стадии СПИД вызывает вспышку таких заболеваний, как пневмония, туберкулез, рак.
Наиболее распространенная причина инфекции — сексуальный контакт. Также заражение может происходить через кровь (например, при использовании нестерильных медицинских инструментов) и во время родов, когда мать заражает новорожденного ребенка.
Люди, имеющие половые контакты с несколькими партнерами, должны регулярно проходить тестирование на ВИЧ, так как отсутствие симптомов может привести к невольному инфицированию других людей.
Генитальный герпес
За развитие генитального герпеса отвечает ВПГ-2. Он изначально проявляется маленькими группами болезненных пузырей, располагающихся вокруг половых органов или заднего прохода. Пузырьки увеличиваются в течение 1-2 недель, а затем лопаются и трансформируются в мелкие язвы.
Лечение состоит из противовирусных пероральных препаратов и смазывания пораженных участков противовоспалительными мазями.
Противовирусные пероральные препараты
Беременным женщинам, являющимся носителями вируса герпеса, показано родоразрешение путем кесарева сечения, чтобы устранить риск заражения новорожденного.
Вирусный гепатит
Заражение гепатитом В происходит главным образом через кровь, но также возможно инфицирование при половом контакте. Опасен не только половой акт, но и прямой контакт со спермой или выделениями из влагалища больного человека.
Инфекция предотвращается (хотя и не на 100%) использованием презервативов.
Генитальные бородавки (ВПЧ)
Генитальные бородавки — это следствие венерического заболевания, вызываемого вирусом папилломы человека (ВПЧ). Инфекция проявляется в форме папул и папилл, расположенных вокруг заднего прохода и половых органов (как снаружи, так и внутри, например, во влагалище).
В более редких случаях кондиломы могут возникать во рту — на языке, на слизистой оболочке глотки, гортани, губах. Нелеченные кондиломы со временем превращаются в похожие на цветную капусту наросты с беловатым оттенком. Папилломы могут перерождаться в рак, так как именно вирус папилломы является основным источником рака шейки матки. У мужчин он вызывает рак полового члена.
Связанные вопросы и ответы:
1. Что такое рак молочной железы и какие симптомы он проявляет у женщин
Рак молочной железы — злокачественное новообразование, которое может возникнуть в молочной железе женщины. Симптомы рака молочной железы могут включать в себя образование уплотнения или узла в груди, изменение формы или размера груди, выделения из соска или изменение их цвета, появление боли в груди или подмышечной области.
2. Какие основные причины возникновения вульвовагинита у женщин и как его можно предотвратить
Вульвовагинит — это воспалительное заболевание слизистой оболочки влагалища и наружных половых органов у женщин. Основные причины возникновения вульвовагинита могут быть связаны с инфекциями, аллергическими реакциями, изменениями pH влагалища и др. Для предотвращения вульвовагинита, женщинам рекомендуется соблюдать правила гигиены, избегать ношения тесного белья, использовать гипоаллергенные средства гигиены.
3. Что такое мастопатия и какие методы лечения существуют
Мастопатия — это доброкачественное заболевание груди, которое характеризуется увеличением и болезненностью молочных желез. Методы лечения мастопатии могут включать в себя прием препаратов, коррекцию гормонального фона, проведение физиотерапии, а в некоторых случаях может потребоваться хирургическое вмешательство.
4. Какие основные симптомы и признаки гинекологических заболеваний
Основные симптомы гинекологических заболеваний могут включать в себя боли внизу живота, неправильные менструации, зуд и раздражение в интимной зоне, выделения с запахом или измененной консистенцией, чувство дискомфорта во время полового акта. Важно обращаться к врачу при появлении любых необычных симптомов.
5. Как влияет менопауза на здоровье женщины и какие заболевания чаще возникают в этот период
Менопауза — это естественный физиологический процесс, при котором прекращается менструальный цикл у женщины. Во время менопаузы у женщин увеличивается риск развития остеопороза, сердечно-сосудистых заболеваний, депрессии, нарушений обмена веществ. Важно вести здоровый образ жизни, проходить регулярные обследования и консультации у врача.
6. Какие методы скрининга и профилактики нарушений женского здоровья существуют
Для скрининга и профилактики нарушений женского здоровья можно применять различные методы: маммографию для выявления рака молочной железы, цитологическое и гистологическое исследования для выявления предраковых состояний шейки матки, гормональные анализы для контроля гормонального фона. Также важно регулярно посещать врача-гинеколога для профилактических осмотров и консультаций.
Какие заболевания являются типичными для женщин
Воспалением называют процесс, являющийся естественной реакцией организма на раздражитель, механическое повреждение или проникновение в ткани патогенных микроорганизмов. Она направлена на уничтожение раздражающего фактора, устранение последствий его отрицательного влияния на ткани и восстановление их целостности. Это сопровождается покраснением тканей, их отечностью разной степени выраженности, болезненностью, нарушением функционирования и иногда повышением температуры.
Инфекционные процессы сегодня имеют ведущее значение в развитии воспалительных процессов внешних и внутренних половых органов.
В последнем случае, когда воспалительное заболевание является следствием действия инфекции, их делят на:
- неспецифические – провоцируются условно-патогенной микрофлорой, к числу которой принадлежат стрептококки, стафилококки, энтерококки, клебсиелла, кишечная палочка, грибы рода Candida и пр.;
- специфические – обусловлены заражением абсолютными патогенами, в частности гонококками, трихомонадами, хламидиями, микоплазмой.
Таким образом, если основным путем заражения абсолютными патогенами является незащищенный половой акт, то неспецифические воспалительные заболевания могут возникать и на фоне их отсутствия в связи со снижением иммунитета, несоблюдением правил личной гигиены, нарушение pH влагалища в результате спринцевания и проведения других процедур и т. д. тируются смешанные инфекции.
Экспертное Мнение Врача
Воспалительные заболевания придатков матки представляют собой сложную и практически важную проблему, связанную с серьезными медицинскими, социальными и экономическими потерями. Данная патология может привести к нарушению, в первую очередь, функций как репродуктивной, так и других органов и систем организма женщин. В структуре гинекологических заболеваний воспалительные процессы женских половых органов занимают ведущее место, составляя 65% от всей патологии органов репродуктивной системы у женщин.
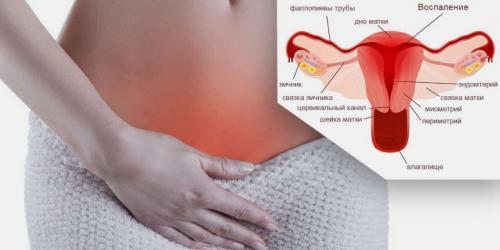
При этом женская половая система образована наружными половыми органами и внутренними:
- вульва – наружная часть половых органов, образованная большими и малыми половыми губами и преддверием влагалища;
- влагалище – трубчатый орган, выстеленный слизистой оболочкой, в который открывается шейка матка;
- шейка матки – одним концом открывается во влагалище, а вторым в полость матки, внутри нее проходит цервикальный канал;
- матка – полый мышечный орган, обеспечивающий вынашивание беременности;
- яичники – парные эндокринные органы, соединенные с маткой посредством фаллопиевых труб, где уже в момент рождения девочки присутствует весь запас фолликулов с яйцеклетками;
- фаллопиевы (маточные) трубы – полые трубчатые образования, обеспечивающие продвижение созревшей яйцеклетки в момент овуляции из яичника в полость матки.
В области половых губ непосредственно у влагалища находятся парные железы, называемые бартолиновыми. Они обеспечивают выработку секрета для увлажнения входа во влагалище.
Каждый из этих органов при создании благоприятных условий может становиться жертвой воспаления. На основании чего все гинекологические воспалительные заболевания делят на поражающие нижние и верхние отделы половых органов. К числу первых относятся:
- вульвит;
- бартолинит;
- кольпит;
- эндоцервицит;
- цервицит.
Среди воспалительных патологий верхних отделов половых органов выделяют:
- эндомиометрит;
- сальпингоофорит;
- пельвиоперитонит;
- параметрит.
Все они могут протекать в острой форме, когда симптомы возникают внезапно, быстро усиливаются и в целом выражены ярко, или в хронической форме, когда с определенной периодичностью снова и снова наблюдается проявление признаков заболевания разной степени выраженности. Также гинекологические воспалительные заболевания могут протекать в подострой форме, для которой характерна стертая клиническая картина патологии.
Какие симптомы могут указывать на женские проблемы со здоровьем
1. Рак молочной железы . Еще 20 лет назад рак груди выявляли у женщин 50–60 лет, а сейчас заболевание встречается у молодых женщин 30–40 лет. Точных причин этого явления пока выявить не удается, но врачи и ученые предполагают, что виной тому большое количество стрессов в жизни женщины, ухудшение экологии и отказ от грудного вскармливания.
Основной фактор риска — это генетика. Если в анамнезе ваших родственников есть рак груди, то необходимо обследоваться у гинеколога и маммолога раз в год после 25 лет. Если даже начнется опухолевый процесс, своевременное обследование позволит быстро выявить его и начать лечение.
2. Рак шейки матки . Заболевание, которое уносит сотни тысяч жизней ежегодно. Виновник развития этого заболевания — вирус папилломы человека. Профилактикой этого заболевания является вакцинирование мальчиков и девочек в подростковом возрасте до начала половой жизни от опасных штаммов вируса.
Если речь идет о взрослой женщине, то существует несколько правил профилактики:
- Защищенный контакт (барьерная контрацепция)
- Осмотр у гинеколога раз в полгода
- Сдача мазка на штаммы ВПЧ
- Ведение здорового образа жизни
3. Киста яичника . Функциональные кисты яичников встречаются часто и считаются не опасными для жизни,
Помимо функциональных кист, существуют и более опасные их виды, которые требуют хирургического удаления. Для своевременного выявления кист гинекологи рекомендуют пациенткам периодически проходить УЗИ.
4. Заболевания, передающиеся половым путем . Любое заболевание такого типа представляет угрозу для репродуктивного здоровья женщины. Некоторые из них протекают бессимптомно и дают о себе знать только через 3–4 месяца после того, как патоген попал в организм.
Можно ли предотвратить заражение? — Да.
- Избегать незащищенного контакта с непроверенными партнерами
- Раз в полгода сдавать анализы на половые инфекции
- Раз в полгода посещать гинеколога для профилактического осмотра
- Соблюдать половую гигиену
5. Миома матки . Доброкачественная опухоль в полости матки. Заболевание чаще всего развивается после 30 лет и может протекать бессимптомно. Опасность миомы заключается в том, что она может нарушать работу расположенных рядом органов — вызывать запоры, проблемы с мочевым пузырем, стать причиной бесплодия.
В случае, если миома быстро растет и мешает нормальной жизни пациентки, ее удаляют хирургически. Но в любом случае требуется контроль специалиста —
6. Эндометриоз . Тяжелое гинекологическое заболевание, развивающееся в результате роста клеток эндометрия вне внутреннего слоя матки. Это вызывает воспалительные процессы в тканях органов малого таза, что приводит к постоянным болям и проблемам с менструальным циклом. Эндометриоз нередко становится причиной бесплодия.
Заболевание лечат как медикаментозно, так и хирургически, в зависимости от расположения очагов эндометриоза.
7. Аднексит, или воспаление яичников и маточных труб . Заболевание развивается на фоне переохлаждений, сопутствующих воспалительных процессов в организме, в результате аборта или недостаточной половой гигиены. Аднексит проявляет себя болями внизу живота, в области крестца и поясницы, появлением неприятных выделений.
Отсутствие лечения может привести к хронизации заболевания и осложнениям: бесплодию, внематочной беременности в результате образования спаек и проблем с проходимостью маточных труб.
Какие методы профилактики рекомендуются для женских заболеваний
К сожалению, мы часто приходим к врачу, когда нас что-то беспокоит, а про профилактику совершенно забываем. Профилактические мероприятия направлены на предупреждение заболеваний и сохранение репродуктивного здоровья.
⠀
Профилактика включает в себя регулярные осмотры у гинеколога и скрининговые исследования, направленные на раннее выявление гинекологических заболеваний, патологии молочных желез,подбор методов контрацепции, прегравидарную подготовку.
⠀
В рамках профилактического медицинского осмотра проводится:
- мазок на онкцитологию из шейки матки ( на наличие атипических клеток шейки матки),
- анализ на вирус папилломы человека-ВПЧ, всем женщинам старше 30-ти лет каждые 5 лет,
- маммография обеих молочных желез в двух проекциях (скрининг на выявление злокачественных новообразований молочных желез ) проводится с 40 лет,
- УЗИ органов малого таза и бимануальное исследование (с целью выявления новообразований и отклонений в состоянии внутренних половых органов).
Эти исследования проводятся в рамках профилактического осмотра! Если у Вас диагностировано патологическое состояние, подход и методы диагностики индивидуальны!
⠀
Важно помнить, что многие гинекологические заболевания (миома матки, гиперпластические процессы, образования яичников, заболевания молочных желез, онкологические заболевания и т.д) могут протекать скрыто, без каких-либо симптомов. Женщину ничего не беспокоит и она не обращается к акушеру-гинекологу. А ведь бессимптомное течение заболеваний, и несвоевременное обращение к врачу, к сожалению могут приводить к необратимым процессам.
⠀
Именно поэтому важно регулярно посещать гинеколога , проводить все необходимые обследования. Так вы сохраните свое женское здоровье и предотвратите риск развития онкологических заболеваний.
⠀
В Центре ЭКО “Виталис” разработана программа “Женское здоровье”, в которую включены все необходимые консультации и анализы. Все исследования вы можете пройти в одном месте, получить подробные консультации по вашим вопросам.
Какие факторы влияют на возникновение женских болезней
Факторы, которые могут вызывать воспалительные заболевания женской мочеполовой системы можно разделить на две большие группы: инфекционные и неинфекционные. К инфекционным факторам относятся бактерии, вирусы, грибы и простейшие. Как правило, это возбудители из группы инфекций, передающихся половым путем (ИППП). Таким способом могут передаваться около 30 видов микроорганизмов, но наиболее актуальными являются лишь 8 заболеваний:
сифилис;
гонорея;
хламидиоз;
трихомониаз;
герпес;
вирус папилломы человека;
ВИЧ и гепатит В.
Также инфекция может попадать в органы репродуктивной системы из отдаленных очагов. Это могут быть такие заболевания, как тонзиллит, гайморит, кариес. Способствовать развитию воспалительных заболеваний половых желез и органов у женщин могут дополнительные факторы, например, несоблюдение гигиены. Еще один важный фактор - нарушение естественных защитных механизмов половых путей. Нарушение антимикробной и противовирусной устойчивости вызвано изменениями в двух линиях защиты половой системы. Первая из них – это нормальная микрофлора влагалища, в которой должны преобладать лактобактерии. Они поддерживают оптимальную среду и препятствуют размножению патогенных и условно-патогенных микроорганизмов. Второй линией защиты является слизистая пробка шейки матки. Она создает механическое препятствие для восходящего распространения инфекции, а также содержит в своем составе вещества, которые губительны для многих возбудителей инфекционных заболеваний.
Воспаление неинфекционной природы не связано с каким-либо возбудителем. Оно развивается в результате механического травмирования слизистой оболочки вследствие операций на репродуктивных органах, установки внутриматочной спирали, родов, различных гинекологических манипуляций (гистероскопия).
Важно! Воспаление может развиваться на фоне доброкачественных и злокачественных новообразований репродуктивной системы. Поэтому при появлении любых симптомов воспалительных заболеваний нужно срочно обратиться к врачу.
Какие анализы и обследования помогают выявить женские заболевания на ранних стадиях
В гинекологии используются следующие методы аппаратного исследования:
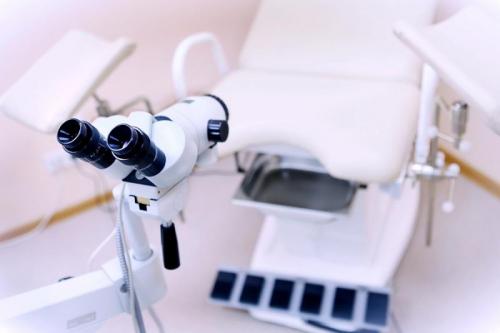
Видеокольпоскопия. Процедура проводится у женщин с помощью оптического современного оборудования для обследования и выявления различных проблем влагалища и шейки матки. В реальном времени прямо во время процедуры возможно наглядно показать изображения патологических изменений репродуктивной системы прямо на экране.
Кольпоскопия помогает выявить эрозии, полипы, кисты, дисплазию, эндометриоз стенки матки, причины бесплодия. Высокотехнологичный прибор позволяет не только рассмотреть ткани женских половых органов, но и провести биопсию. Диагностика биопсии шейки матки дает возможности для выявления рака на ранних стадиях, что обеспечивает максимальную успешность дальнейшего лечения.
Цервикометрия (УЗИ шейки матки)
Благодаря данному методу представляется возможность измерить длину шейки матки. Исследование является самым безопасным методом выявления заболеваний цервикального канала. Назначается больше всего во время беременности. УЗИ позволяет оценить структуру шейки матки и способность сохранить беременность.

Зондирование матки
Данный способ диагностики позволяет определить проходимость шеечного канала, длину полости матки и ее направление, а также форму, наличие и расположение опухолей и др. Процедура имеет противопоказания: подозрение на маточную беременность, острые и подострые воспалительные процессы половых органов.
УЗИ при беременности
Процедура позволяет подтвердить беременность, визуализировать плод, определить пороки сердца, выявить внутриутробные инфекции и т.д. Скрининг проводится пациенткам на сроках 11–14 недель (1 триместр), 18–21 недель (2 триместр) и 30–34 недель (последний триместр). Комплексное ультразвуковое исследование поможет также найти заболевания мочевого пузыря, матки, яичников, оценить состояние фаллопиевых и маточных труб, определить объем остаточной жидкости мочи.
УЗИ органов малого таза
Данным методом исследования можно выявить любые изменения органов женской системы и малого таза. Пройти УЗИ необходимо, чтобы узнать причины бесплодия, менструального цикла, выявить кондиломы, опухоли, воспалительные процессы, спайки у женщин.
УЗИ молочных желез
УЗИ проводится для оценки и диагностики патологий молочных желез: маститы, рака груди, кисты, гинекомастия, лактостазы. В профилактических целях ультразвуковое исследование рекомендуется проводить диагностику раз в год от от 18 до 45 лет, для исключения возможных патологий.
Какие методы лечения применяются для различных женских заболеваний
Российское общество акушеров-гинекологов
Одобрено Научно-практическим Советом Минздрава РФ
Клинические рекомендации
Воспалительные болезни женских тазовых органов
Год утверждения (частота пересмотра) : 2021
Возрастная категория: Взрослые
ID:643
Определение заболевания или состояния (группы заболеваний или состояний)
Воспалительные заболевания органов малого таза (ВЗОМТ) - воспалительные заболевания органов верхнего отдела женского репродуктивного тракта, включающие эндометрит, параметрит, сальпингит, оофорит, тубоовариальный абсцесс, пельвоперитонит и их сочетания .
Сальпингит – воспалительное заболевание маточных труб .
Оофорит - воспалительное заболевание яичников .
Тубоовариальный абсцесс – гнойно-воспалительное образование с вовлечением яичника и маточной трубы .
Эндометрит – воспалительное заболевание слизистой оболочки матки .
Параметрит – воспалительное заболевание параметрия (околоматочной соединительной ткани, клетчатки) .
Пельвиоперитонит – воспалительное заболевание висцеральной и париетальной брюшины малого таза .
Есть ли возможность предотвратить развитие женских болезней путем изменения образа жизни
- Регулярно посещать плановые осмотры гинеколога, даже если нет жалоб. Многие заболевания репродуктивной системы никак не проявляют себя на ранней стадии, и женщина может не догадываться, что в организме произошел какой-либо сбой. Плановый осмотр у гинеколога, который необходимо проводить раз в полгода, позволит выявить заболевание на начальной стадии. А проведение курса терапии позволит избежать серьезных осложнений.
- Обращать внимание на характер выделений . В течение менструального цикла выделения могут менять консистенцию, оттенок и количество. Однако если женщина обнаружила у себя творожистые выделения белого цвета, желтые или с зеленым оттенком выделения, пенистые или слишком густые, которые сопровождаются зудом, жжением и дискомфортом во влагалище, необходимо срочно обратиться к врачу, т.к. это может свидетельствовать о наличии инфекции или грибкового поражения.
- Не стоит заниматься самолечением , особенно во время беременности . Даже если женщина уверена в диагнозе, не стоит пренебрегать консультацией гинеколога. Врач может опровергнуть диагноз, а также обнаружить сопутствующее заболевание, которое также требует лечения. Кроме того, только врач может назначить максимально эффективный курс терапии, исходя из общей картины заболевания и индивидуальных особенностей женщины. Самолечение при беременности недопустимо, т.к. прием многих лекарственных средств может негативно отразиться на развитии плода.
- Соблюдать правила гигиены . Этот совет касается не только интимной гигиены. После прихода с улицы или посещения туалета необходимо тщательно вымыть руки, т.к. на руках остаются микроорганизмы, которые могут вызвать серьезные заболевания. Также необходимо пользоваться отдельными полотенцами для лица, рук, ног и тела. Расческа, косметика, мочалка должны использоваться только одним человеком. Душ следует принимать как минимум два раза в день, по необходимости – больше, например, во время менструации. Использование ежедневных прокладок не является обязательным, иногда они могут даже навредить, например отдушки могут вызвать аллергическую реакцию, а синтетические материалы – раздражение кожи.
- Избегать переохлаждения. В холодное время года женщинам важно носить теплую одежду и обувь, не садиться на холодные скамейки и стараться не находиться долгое время на улице во время сильного мороза. В противном случае женщина рискует получить цистит или воспаление придатков.
- Придерживаться правильного питания. Не стоит постоянно сидеть на диетах или, наоборот, увлекаться вредной пищей. Конечно, иногда можно побаловать себя чем-то вкусным, но не стоит делать это ежедневно. Для поддержания здоровья рекомендуется пища, богатая витаминами и полезными веществами. Не стоит забывать и о питье – от газированных напитков и крепкого кофе лучше всего отказаться в пользу зеленого чая, соков и простой негазированной воды.
- Использовать надежные средства контрацепции . Многие женщины ошибочно полагают, что прерванный половой акт или календарный метод надежно защитят их от нежелательной беременности. Однако использование таких методов очень часто оборачивается для женщины нежелательной беременностью, из-за чего ей приходится идти на аборт. Прерывание беременности является огромным стрессом для организма и может вызвать серьезные осложнения. Поэтому для предохранения следует использовать средство, подобранное совместно с гинекологом. Также необходимо помнить, что самостоятельный подбор гормональных препаратов может вызвать гормональный сбой или вовсе оказаться неэффективным.
- Избегать простудных и вирусных заболеваний во время беременности . В период ожидания ребенка иммунитет женщины ослаблен, что позволяет вирусам легче проникать в организм, особенно в холодное время года. Многие болезни могут быть опасны для правильного развития плода, а прием большинства лекарственных препаратов запрещен во время беременности. Поэтому беременной следует всячески избегать заболеваний – больше времени проводить на свежем воздухе, повышать иммунитет рекомендованными врачом средствами, придерживаться полноценного питания, больше отдыхать, избегать мест большого скопления людей.
- Жить активной жизнью. Занятия спортом, гимнастикой или йогой позволят поддерживать хорошую физическую форму и подарят заряд бодрости. Пешие прогулки на свежем воздухе также приносят пользу организму, а также помогают бороться со стрессами.
- Следить за менструальным циклом . Малейшие изменения, такие как увеличенная продолжительность менструации, скудные мажущие выделения, сильные боли во время менструации, изменение цвета и консистенции выделений являются поводом для посещения врача. Кроме того, необходимо вести календарь, где нужно отмечать, когда начался новый цикл и сколько дней шли выделения. Эта информация необходима гинекологу во время осмотра, чтобы иметь полную клиническую картину. Кроме того, при наступлении беременности, женщина, следящая за своим циклом, быстрее обнаружит, что беременна.
Как часто женщинам следует проводить профилактические осмотры у гинеколога
По Приказу Минздрава России от 12 ноября 2012 г. № 572н плановый гинекологический осмотр для «практически здоровых женщин» и для «женщин с риском возникновения патологии» должен проходить раз в год. В мировом сообществе эта рекомендация вызывает споры . Считается, что здоровая женщина может сама выбирать частоту посещений врача. Это зависит от ее истории болезни, текущих жалоб и личных предпочтений. Мы составили чек-лист о том, что и как часто нужно проверять на профилактическом приеме у гинеколога.
- по американским рекомендациям все девушки с 21 года должны 1 раз в три года проходить Пап-тест или жидкостную цитологию. С 30 до 65 лет женщины могут продолжать делать один из этих тестов раз в три года или сдавать анализ на вирус папилломы человека (ВПЧ) высокого онкогенного риска каждые 5 лет. Также можно использовать комбинацию анализа на ВПЧ с Пап-тестом или жидкостной цитологией раз в 5 лет.
- Для скрининга рака молочной железы женщины от 50 до 74 лет должны раз в 2 года проходить маммографию. Если у женщины есть семейная история рака груди или другие факторы, увеличивающие индивидуальный риск онкологии, — она может начать скрининг с 40 лет. Но такое решение нужно обсудить с врачом.
- Анализы на ЗППП — хламидиоз и гонорею — для сексуально активных девушек 24 лет и младше. Женщинам старше такие анализы нужны, если они находится в зоне риска, например часто меняют половых партнеров, занимаются незащищенным сексом или не проходили этот анализ хотя бы единожды. Интервалы скрининга определяются врачом и зависят от сексуального поведения женщины.
- Строгих международных рекомендаций по тестированию на ВИЧ-инфекцию пока нет. Но рассматривается скрининг у подростков и взрослых от 15 до 65 лет. Интервалы анализов пока не утверждены, но это будет зависеть от того, входит ли человек в группу риска.
- Международные рекомендации ничего не говорят об осмотре женщин на гинекологическом кресле. Считается, что пока слишком мало данных, чтобы оценить недостатки и преимущества этой процедуры для здоровых женщин. Но по российским рекомендациям это нужно делать раз в год .
Помните, чек-лист выше — это рекомендации для обнаружения бессимптомных заболеваний. При любом появлении жалоб нужно сразу же обращаться к врачу.
Чем опасны заболевания женских репродуктивных органов
Особое внимание при лечении в гинекологии представляют патологии и нарушения в детском и подростковом возрасте. За последние годы некоторые гинекологические "болячки" помолодели, поэтому в Москве и регионах активно развивается детская гинекология . Существует достаточно распространенное заблуждение, что у маленьких детей, подростков и девушек, не живущих половой жизнью, не бывает проблем "ниже пояса". Лечим женские болезни, наиболее часто встречающиеся в юном возрасте, такие как воспалительные процессы (вульвиты, вульвовагиниты, синехии, аднекситы), циститы, грибковая и кокковая инфекция, различные сбои цикла. Своевременное обращение к хорошему детскому и подростковому врачу, правильная диагностика и рациональное лечение гинекологических заболеваний позволит сохранить интимное и репродуктивное здоровье будущей женщины.
Какие есть женские болезни
Список патологических состояний репродуктивных органов у женщин можно условно разделить на четыре большие группы.
1. Воспалительные гинекологические заболевания.
Список: гнойно-воспалительные (кольпит, вульвовагинит, вульвит, эндометрит, аднексит и др.), заболевания, передающиеся половым путем (гонорея, трихомониаз, хламидиоз, уреаплазмоз, кандидоз), вирусные заболевания (генитальный герпес, папилломавирусные инфекции, цитомегаловирус). В результате происходит поражение наружных и внутренних половых органов. Многие болезни матки возникают на фоне ослабленного иммунитета, переохлаждения, хронических инфекций, гормонального дисбаланса, механических и химических травм, плохой гигиены и других факторов. Из симптомов: эти болезни у женщин проявляются обильными патологическими выделениями (белями), распиранием и болями внизу живота, дискомфортом, жжением при половом акте, мочеиспускании и др.

2. Болезни, вызванные эндокринными нарушениями.
Сбои в работе эндокринных органов - яичников, гипофиза, надпочечников, щитовидной железы - являются причиной гормонозависимых заболеваний у женщин. Нарушения в эндокринной системе организма приводят к патологиям полового созревания (задержка или преждевременное половое развитие, нарушения менструального цикла, аномалии развития половых органов). Сюда также относят нарушения менструального цикла (предменструальный синдром, аменорея, альгодисменорея), отсутствие овуляции, маточные кровотечения и т.д. Основные провоцирующие факторы: инфекции, аборты, стрессы, плохое питание, врожденные патологии, аутоиммунные процессы, травмы, опухоли. Приводят к эндокринной дисфункции, бесплодию , маскулинизации, росту частоты новообразований.

Какие современные методики позволяют точнее диагностировать женские болезни
Один из ведущих экспертов в области ультразвуковой диагностики в акушерстве и гинекологии, профессор Александр Иосифович Гус, руководитель отделения функциональной диагностики НЦАГиП им. академика В.И. Кулакова, представил доклад на тему «Современная эхографическая диагностика при эндокринопатиях, ассоциированных с нарушением фолликулогенеза». В докладе профессор А.И. Гус остановился на возможностях эхографии для диагностики некоторых эндокринных причин бесплодия, таких как поликистозные и мультифолликулярные яичники, преждевременная недостаточность яичников и др.

Александр Иосифович отметил, что распространенность синдрома поликистозных яичников (СПКЯ) сегодня довольно высока: у женщин репродуктивного возраста до 10%, у женщин с эндокринным бесплодием до 60%. Это позволяет отнести патологию к глобальной медико-социальной проблеме, так как она связана не только с репродуктивным, но и с соматическим здоровьем женщины. Так, например, установлено, что при СПКЯ помимо риска бесплодия повышается вероятность развития эндокринно-метаболических, сердечно-сосудистых и онкологических заболеваний.
За счет внедрения в алгоритм обследования пациенток ультразвуковых методов диагностика СПКЯ стала более доступной и информативной, благодаря чему возможно на ранних этапах выявить те или иные нарушения функций яичников и выбрать наиболее рациональную тактику лечения. Профессор А.И. Гус подчеркнул, что согласно Роттердамскому консенсусу (2003) ультразвуковой оценке размеров и структуры ткани яичников придан статус равноправного диагностического критерия.

В качестве рекомендаций при эхографической диагностике СПКЯ Александр Иосифович выделил несколько важных моментов. В частности, исследование должно проводиться с помощью современной аппаратуры с влагалищным датчиком частотой больше 8 МГц, при этом пороговое значение количества фолликулов на яичник сейчас повышено до показателя 25 и более, а объема яичника – 10 см3 и более (последний показатель является вторым по значимости ультразвуковым признаком ПКЯ). Такие ультразвуковые маркеры как стромально-яичниковый индекс (С/Я), индекс стромы (СИ) в отдельности не прогнозируют ПКЯ, при этом комбинация количества фолликул яичника (КФЯ) + С/Я и КФЯ + СИ повышают точность диагностики.
Также профессор Гус напомнил, что трансабдоминальное исследование не является надежным способом точного определения количества фолликулов на яичник и может использоваться лишь для определения объема яичников. Вместе с тем новые 3D/4D технологии позволяют получить дополнительную информацию и расширить диагностические возможности для изучения изменений внешнего вида и внутренней структуры яичников при данной патологии: повысить точность измерения объема яичников, облегчить процесс подсчета фолликулов, определить степень васкуляризации измененной стромы.
Современные методики диагностики женских болезней
В области ультразвуковой диагностики в акушерстве и гинекологии ведущий эксперт, профессор Александр Иосифович Гус, руководитель отделения функциональной диагностики НЦАГиП им. академика В.И. Кулакова, представил доклад на тему "Современная эхографическая диагностика при эндокринопатиях, ассоциированных с нарушением фолликулогенеза". В докладе профессор А.И. Гус остановился на возможностях эхографии для диагностики некоторых эндокринных причин бесплодия, таких как поликистозные и мультифолликулярные яичники, преждевременная недостаточность яичников и иных. Современные методики диагностики Профессор А.И. Гус отметил, что распространенность синдрома поликистозных яичников (СПКЯ) сегодня довольно высока: у женщин репродуктивного возраста до 10%, у женщин с эндокринным бесплодием до 60%. Это позволяет отнести патологию к глобальной медико-социальной проблеме, так как она связана не только с репродуктивным, но и с соматическим здоровьем женщины. СПКЯ Установлено, что при СПКЯ помимо риска бесплодия повышается вероятность развития эндокринно-метаболических, сердечно-сосудистых и онкологических заболеваний. Диагностика СПКЯ За счет внедрения в алгоритм обследования пациенток ультразвуковых методов диагностика СПКЯ стала более доступной и информативной, благодаря чему возможно на ранних этапах выявить те или иные нарушения функций яичников и выбрать наиболее рациональную тактику лечения. Ультразвуковая диагностика Профессор А.И. Гус подчеркнул, что согласно Роттердамскому консенсусу (2003) ультразвуковой оценке размеров и структуры ткани яичников придан статус равноправного диагностического критерия. Роттердамский консенсус Говоря о диагностике такой диаметрально противоположной патологии, как преждевременная недостаточность яичников (ПНЯ), А.И. Гус отметил, что трансвагинальная эхография в настоящее время занимает лидирующую позицию в оценке состояния овариального резерва. Данный метод позволяет получить объективную (близкую к морфологической) картину с точными параметрами объема яичников, числа и диаметра фолликулов. В качестве эхографических критериев ПНЯ используются пороговые значения объема яичников (менее 3 см3), количества фолликулов на яичник (менее 5), диаметр фолликулов (менее 5 мм). Современные технологии позволяют обнаружить даже мелкие фолликулы и дать надежду молодым женщинам с симптомами ПНЯ на рождение здорового ребенка.
Говоря о диагностике такой диаметрально противоположной патологии, как преждевременная недостаточность яичников (ПНЯ), А.И. Гус отметил, что трансвагинальная эхография в настоящее время занимает лидирующую позицию в оценке состояния овариального резерва. Данный метод позволяет получить объективную (близкую к морфологической) картину с точными параметрами объема яичников, числа и диаметра фолликулов. В качестве эхографических критериев ПНЯ используются пороговые значения объема яичников (менее 3 см3), количества фолликулов на яичник (менее 5), диаметр фолликулов (менее 5 мм). Современные технологии позволяют обнаружить даже мелкие фолликулы и дать надежду молодым женщинам с симптомами ПНЯ на рождение здорового ребенка.